Por Mariana Román, Raúl Ruiz, Lucas Garza, Jorge Valdez, Julio Hernández-Camarena, Mónica Herrera, Daniela Andrade
Las dermatosis liquenoides representan un grupo de enfermedades inflamatorias dentro de las cuales se encuentran el liquen plano, liquen plano pigmentoso y liquen planopilaris. El liquen plano, afectando aproximadamente al 1% de la población, es la más común y se presenta típicamente en mujeres de 30 a 60 años. Por otro lado, el liquen planopilaris es más frecuente en mujeres posmenopáusicas (mayores de 50 años).
Se caracterizan por ser enfermedades autoinmunes. Es decir, que un agente externo de origen desconocido ocasiona que el propio organismo produzca moléculas inflamatorias que atacan a las células que recubren la piel (en el caso de liquen plano y liquen plano pigmentoso) o el cuero cabelludo (liquen planopilaris). Sus presentaciones se han asociado con estrés emocional, exposición solar, infecciones o alteraciones metabólicas. Inclusive en el caso del liquen plano pigmentoso, se ha asociado con otras enfermedades autoinmunes como lupus, vitiligo o hipotirodismo.
Diferencias entre liquen plano pigmentoso y liquen planopilaris
El liquen plano pigmentoso se caracteriza principalmente por manchas de color café en zonas que son expuestas al sol como la frente o detrás de las orejas. En su mayoría los pacientes no presentan síntomas o si los tienen refieren comezón o ardor. Mientras que el liquen planopilaris presenta pérdida de cabello en el cuero cabelludo, cejas, axilas o pubis.
Ahora bien… ¿Qué tiene que ver con los ojos?
Si bien la afectación ocular es rara, una detección tardía o un mal tratamiento puede ocasionar daños graves en la superficie del ojo y diferentes grados de pérdida visual. El primer caso de liquen plano con involucro ocular fue reportado por Gaucher y Druelle en 1904 , lo describieron como un paciente con “rayas blancas en la conjuntiva”, siendo esta última la mucosa que recubre la superficie interna del ojo y párpados. Se han descrito más casos donde se describe afectación de otras estructuras de los ojos como la córnea (parte externa, transparente del ojo), las glándulas lagrimales, las glándulas de Meibomio, Moll y Zeiss (encargadas de darle consistencia a las lágrimas), así como párpados y pestañas.
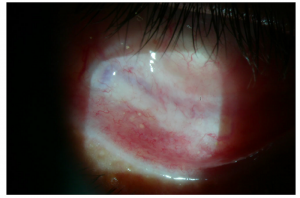
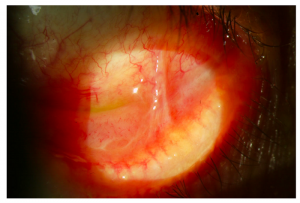
¿Qué signos y síntomas pueden presentar los pacientes?
La mayoría de los pacientes refieren visión borrosa, ojo seco, lagrimeo excesivo, pérdida de pestañas, manchas en párpados o alrededor de los ojos y sensación de cuerpo extraño. Es posible encontrar párpados invertidos o pestañas tocando el ojo. En casos muy avanzados ocurre pérdida de visión grave, obstrucción de las glándulas lagrimales, enfermedades de ojo seco refractarias al tratamiento convencional así como dolor.
¿Cómo se puede saber si existe algún problema en los ojos?
Es necesario que la evaluación inicial sea realizada por un dermatólogo, a través de una historia clínica minuciosa y exploración de piel y anexos, indague sobre los signos y síntomas cutáneos más comunes. El dematólogo se puede apoyar de cuestionarios avalados como el OSDI (Ocular Surface Disease Index) que permiten identificar a los pacientes que sufren de ojo seco, y en caso de anormalidades o síntomas y signos visuales se deberá referir al oftalmólgo sin demora para evaluar su visión y superficie ocular. Como parte del examen oftalmológico, también se realizan pruebas que evaluán la producción de lágrimas. Esta pueba consiste en colocar una tira especial de papel en el párpado inferior para evaluar la correcta producción del componente “acuoso” de las lagrimas y en general la humedad que tienen los ojos (se conoce como prueba de Schirmer).
¿Cómo se tratan los problemas oculares de las dermatosis liquenoides?
El tratamiento principal en pacientes con daño leve de la superficie ocular son las gotas con anti inflamatorios y medicamentos inmunomoduladores (por ejemplo, la ciclosporina). Es importante mantener el ojo bien lubricado mediante el uso de lágrimas artificiales. Si el paciente continúa con síntomas, entonces se deberá evaluar mediante un equipo multidisciplinario (oftalmólogo, dermatólogo y reumatólogo) la necesidad de tratamiento sistémico. En todo caso, hay que tener en cuenta que los fármacos que usualmente son necesarios para el tratamiento sistémico requieren un examen frecuente y continuo de otros órganos del cuerpo (ejemplo, el hígado, médula ósea o riñón) para el monitoreo de posibles efectos adversos. En casos muy avanzados, el daño a la superficie ocular y la deficiencia de lágrima puede ser tan severo, que pueden desarrollarse perforaciones oculares. Dada esta situación, el tratamiento oftalmológico suele requierir procedimientos quirúrgicos para restaurar la integridad del ojo (parches o injertos de diversos materiales biológicos o incluso trasplante de córnea).
El presente estudio tiene como objetivo hacer conciencia en el público general y a los diferentes especialistas médicos sobre las posibles complicaciones y afectaciones oculares en pacientes con dermatosis como liquen plano, liquen planopilaris y liquen plano planopigmentoso. Así también, alertar sobre los signos y síntomas oftalmológicos asociados a estas enfermedades cutáneas, que requieran de una evaluación urgente por un oftalmólogo con el fin de evitar daño severo en la superficie ocular.
Autores
Dra. Mariana Román Zamudio: Egresada de la carrera de Médico Cirujano de la Escuela de Medicina y Ciencias de la Salud del Tecnológico de Monterrey. Áreas de Interés: Oftalmología General. Correo electrónico: [email protected]
Dr. Raul Eduardo Ruiz Lozano: Residente de 3er año del Programa Multicéntrico de Residencias Médicas del Tecnológico de Monterrey y egresado de la carrera de Médico Cirujano en la misma institución. Miembro del Grupo de Investigación con Enfoque Estratégico (GIEE) en Terapias Innovadoras en Ciencias Visuales. Áreas de Interés: Oftalmología General. Correo electrónico: [email protected]
Dr. Lucas Antonio Garza Garza: Residente de 3er año del Programa Multicéntrico de Residencias Médicas del Tecnológico de Monterrey. Es egresado de la carrera de Médico Cirujano y Partero de la Universidad Autónoma de Nuevo León. Áreas de Interés: Oftalmología General. Correo electrónico: [email protected]
Dr. Jorge Eugenio Valdez García: Decano Nacional de la Escuela de Medicina y Ciencias de la Salud del Tecnológico de Monterrey. Doctor en Investigación en Cirugía por la Universidad de Oviedo, España. Miembro del Sistema Nacional de Investigadores (SNI) de CONACyT (Nivel 1). Líder del Grupo de Investigación con Enfoque Estratégico (GIEE) en Terapias Innovadoras en Ciencias Visuales. Áreas de Interés: Córnea y Cirugía Refractiva. Correo electrónico: [email protected]
Dr. Julio César Hernández Camarena: Director de Investigación de la Residencia de Oftalmología del Programa Multicéntrico de Residencias Médicas del Tecnológico de Monterrey. Doctor en Ciencias Clínicas por el Tecnológico de Monterrey. Miembro del Sistema Nacional de Investigadores (SNI) de CONACyT (Nivel 1). Miembro del Grupo de Investigación con Enfoque Estratégico (GIEE) en Terapias Innovadoras en Ciencias Visuales. Áreas de Interés: Córnea y Cirugía Refractiva. Correo electrónico: [email protected]
Mónica Ivonne Herrera Rodríguez: Médico Pasante del Servicio Social. Egresada de la carrera de Médico Cirujano de la Escuela de Medicina y Ciencias de la Salud del Tecnológico de Monterrey. Áreas de Interés: Oftalmología General. Correo electrónico: [email protected]
Daniela Andrade Carrillo: Estudiante de Tercer Año de la Carrera de Médico Cirujano de la Escuela de Medicina y Ciencias de la Salud del Tecnológico de Monterrey. Áreas de Interés: Oftalmología General. Correo electrónico: [email protected]
Referencia
- Ruiz-Lozano RE, Hernandez-Camarena JC, Valdez-Garcia JE, Roman- Zamudio M, Herrera-Rodriguez MI, Andrade-Carrillo D, Garza-Garza LA, Cardenas-de la Garza JA. Ocular involvement and complications of lichen planus, lichen planus pigmentosus, and lichen planopilaris: a comprehensive review. Dermatol Ther 2021. doi: 10.1111/dth.15137.


















